El uso de lentes de contacto esclerales (LCE) ha mejorado drásticamente la calidad de vida de los pacientes con córneas irregulares, así como en enfermedades o alteraciones subyacentes en la conjuntiva. El depósito de líquido que protege la superficie de la córnea y disminuye el astigmatismo irregular, hace que mejore tanto la comodidad como la visión en la mayoría de los pacientes que usan LCE. Sin embargo, hay ocasiones en que el borde del lente escleral puede interactuar con una elevación en la superficie de la conjuntiva, como una pingüécula o pterigio y ocasionar irritación e inyección; pero, afortunadamente, la mayoría de los laboratorios pueden ofrecer una solución a este reto y no ser un impedimento en la adaptación. Un ejemplo de esto, son las muescas en el lente (notch), que se han probado en el pasado, con buenos resultados y el control del tamaño del lente, cuando la muesca sea menos efectiva. Este reporte de caso describirá la utilización de notch, en una nueva alternativa (esquivar) para evitar el enrojecimiento, la irritación y aumentar la comodidad de los lentes en la esclerótica, en pacientes con pinguéculas u otras patologías o defectos por cirugías previas.
CASO CLÍNICO
Mujer latina de 29 años, que ingresa a las instalaciones del Centro Oftalmológico en agosto del 2007. Consulta por haber notado disminución de la agudeza visual (AV) de ambos ojos (AO), mayor en el OI, desde hace 8 meses aproximadamente, acompañada de prurito intenso, no usaba anteojos ni LC. Paciente presentaba recurrentes conjuntivitis tipo alérgica y bacteriana, con antecedente de rinitis crónica. En esa consulta inicial se detecta queratocono (QC) en AO, asociado a ambliopía en AO.
AV inicial (agosto 2007): OD VL: 20/40, VP: 20/30 y OI VL: 20/200-, VP: 20/100.
El diámetro horizontal del iris visible (DHIV) fue: OD: 12,34 mm y OI: 12,33 mm.
Se adaptó LC RGP en AO alcanzado AV VL: ODI: 20/25- con buena adaptación. Permaneció en controles semestrales por los 5 años siguientes y en el control de septiembre del 2011 se solicitó nueva topografía corneal, detectándose disminución del espesor central corneal, OD: 495 μm y OI: 471 μm, en consecuencia, se practica un crosslinking (CXL) en AO para evitar progresión del QC y suspende el uso de los LC RGP.
En sus controles periódicos, se encuentra estabilidad tanto refractiva como en los espesores corneales de AO (marzo del 2015). Se readapta LC RGP, pero al examen oftalmológico general se detectan pinguéculas nodulares dobles en OD y nasal OI. Usa LC RGP por los siguientes 3 años, pero presenta intolerancia a los lentes y se da la alternativa de los LCE, teniendo en cuenta la observación de las pinguéculas.
En sus controles del CXL AO, QC (diciembre del 2019) y valoración completa del segmento anterior, se estuvo tratando con lubricante permanente (hialuronato de sodio al 0,4 %), más antiinflamatorio suave (fluorometalona al 0,12 %), alternado con loteprednol etabonato 0,2 % (gotas), por periodos cortos de tiempo. Se logran controlar las pinguéculas del OD sin consecuencia para la adaptación de LCE, pero sí interfiere con los procesos del OI.
Debido a que las pingüéculas tienen nódulos semimóviles, estos se desplazan nasalmente por el borde del lente creando roce, laceración conjuntival y sensación de cuerpo extraño. Basándose en su naturaleza, se opta por proceder con una muesca al borde del lente escleral.


A continuación, se describe una forma para realizar una mejor impresión para el cálculo del desarrollo para la muesca (notch):
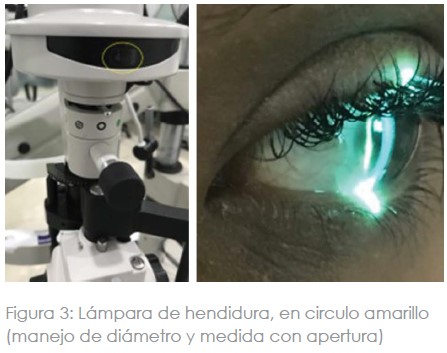
- Se ubica la posición de la pinguécula.
- Se describe la posición y dimensión de la pinguécula con relación al lente, se mide usando el haz de luz de la lámpara de hendidura (medida angular) y la guía del eje en la lámpara de hendidura, es decir 20 o 30 grados y el tamaño en comparación con el diámetro del haz de luz (1,5 o 2,3, hasta 8 mm).
- Se describe qué tan lejos o cerca está la pingüécula del lente.
- Para la inserción, se indica al paciente que coloque el lente con la muesca en el cuadrante correspondiente y ubique en su lugar.
En la revisión con lámpara de hendidura se halla:
OD: ZC: Buen clearance; ZL: Poco AF, toque en algunas zonas; ZE: presión 360 grados, mayor en meridiano horizontal (+ 1/2) meridiano vertical (1/2 +), pinguécula temporal que se inicia hacia el borde. Melanosis conjuntival.
OI: ZC: Buen clearance, ZL: Poco AF, toque muy hacia el limbo; ZE: presión 360 grados, mayor en meridiano horizontal (++) meridiano vertical (+), pingüécula nasal de aprox. 2×2 mm que toca borde de LCE. Melanosis conjuntival.

OD: Se elige la opción de disminuir el diámetro total del lente en aprox. 1 mm y ajustar la sagita en todas sus zonas. Esto eliminó parte de la congestión vascular y el roce mecánico con el borde del lente en su zona escleral (aterrizaje).
OI: Se opta por realizar una muesca, con las medidas previamente hechas de 2×2 mm, nasal a 180 grados; ya que se considera que en este caso es mejor esquivar, que pensar en hacer un túnel o bóveda para cubrirlo, por los procesos inflamatorios y por el riesgo de que se salga el líquido de la cámara del pre-lente.
Teniendo estos parámetros definidos para ambos lentes, se consulta con el laboratorio.
Hay varias formas de medir y ordenar una muesca (notch) en un LCE para adaptarse a un obstáculo en la zona de aterrizaje. A continuación, se describen algunas de ellas según recomendación de especialistas:
- Ajuste del diámetro para evitar el obstáculo completo.
- Hacer una muesca en el borde del lente para que se ajuste alrededor del obstáculo.
- Saltar el obstáculo practicando una bóveda o micro-Vault.
- Ajuste por impresión del lente: para que se ajuste a la forma y el contorno del lente escleral, incluido el mismo obstáculo (una impresión de la superficie ocular que detecta todas las elevaciones y depresiones esclerales).
- Marcar la ubicación del obstáculo (marcador) o tomar una fotografía del lente escleral.
- Si se dispone de un OCT segmento anterior, este permite un dimensionamiento casi perfecto del obstáculo.
CONCLUSIONES
Los obstáculos esclerales pueden agregar un desafío a la adaptación de esclerales, pero con las opciones de diseño de lentes modernos, que continúan expandiéndose, el profesional tiene la capacidad, cada vez mayor, para manejar adecuadamente a los pacientes con estas complejidades. Las pinguéculas son las anomalías conjuntivales más frecuentes que pueden afectar en la adaptación de los lentes esclerales, con una prevalencia de casi del 48 %, donde generalmente los pacientes informan sobre enrojecimiento e inconfort después de varias horas de uso.
Este tipo de diseños se crean con herramientas manuales y observación detallada del obstáculo conjuntival a abordar; se cambia inherentemente la especificidad de una bóveda por más flexibilidad en tamaño y profundidad. Las muescas se comportan bien para lesiones más anchas, lesiones no uniformes o multilobuladas y lesiones de mayor altura, además, en los tejidos que son más propensos a cambios rápidos o que son más delgados y delicados (como las ampollas de filtración, pingüécula, lesiones de cirugías previas, etc.).
El diseño de la muesca del lente a menudo se mejora con la experiencia clínica y la intuición, sin embargo, se recomienda seguir algunos protocolos o principios de adaptación para garantizar las probabilidades de éxito.

Félix Leiva Fajardo, OD,
Universidad de la Salle
REFERENCIAS
- Satjawatcharaphong P., Sindt C., Lipson M. (2016) Advanced Scleral Lenses Fitting. Consultado en agosto 31 de 2022. https://www.youtube.com/watch?v=siN9aoG1p6g
- Barnet M., Fadel D. (2018) Clinical Guide for Scleral lens Success. Scleral lens Education Society. Publishing by Contamac.
- Collier C. Don’t let conjunctival obstacles get in the way of scleral lens success. Review of Cornea & Contact lens. Sep.15 de 2019.
- Jedlicka J. Overcoming Obstacles to Achieving Excellent Scleral Lens Fit. Contact Lens Spectrum. 2017;(32):16,17,20-22, 34.
- Scleral lens. Alex D. Gibberman OD, Happers Point Eyes Associates.
- Messer B. Cornea and Contac Lens Institute of Minesota. Utilizing Microvaults to improve comfort and cosmesis in scleral lens wearers with pingueculae. Poster. https://secure.toolkitfiles.co.uk/clients/24793/sitedata/PDF/Zenlens_Poster.pdf
- Messer B. OD. Getting Creative with Scleral Lenses: Part 1. Review of Cornea & Contact lens. (2012):7.
.
.





